ניתוח השתלת קרנית: מדריך
שימוש לא נכון בעדשות מגע בקרב צעירים הביא לעלייה בזיהומים בעין, שעלולים לפגוע בקרנית. מהם הגורמים הנוספים להשתלת קרנית? ומהן הטכניקות הניתוחיות הקיימות?

קרנית העין (Cornea) היא רקמה שקופה, בצורה כיפתית וסימטרית, הממוקמת בחלק הקדמי של העין (בדומה לצורת הזכוכית שמכסה שעון). דרך הקרנית השקופה, עוברים קרני האור מהאובייקט בו אנו מביטים - ובקרנית מתבצעת מרבית השבירה האופטית של קרני האור (כ-60% מתשבורת הראייה מתבצעת בקרנית; וכ-40% בעדשת העין). לאחר שבירת קרני האור בקרנית, הן עוברות דרך העדשה אל רשתית העין - וממנה דרך עצב הראייה, אל המוח - לצורך עיבוד התמונה. שינוי במבנה הקרנית ופגיעה בשקיפותה - יובילו לפגיעה במעבר קרני האור דרכה; ולירידה בחדות הראייה (כפי שיוסבר להלן).
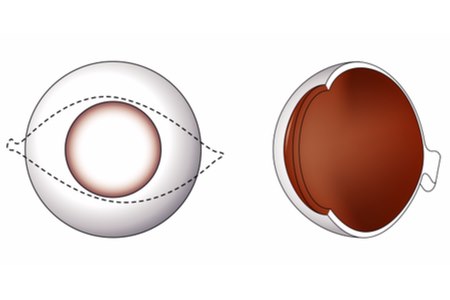
מהו מבנה הקרנית?
הקרנית בנויה מ-5 שכבות:
1. שכבת האפיתל היא השכבה החיצונית: תאי האפיתל מגנים על הקרנית מפני זיהומים.
2. שכבת באומן - שכבה של סיבי קולגן צפופים, עליהם נמצאת שכבת האפיתל.
3. סטרומה - שכבת גוף הקרנית, המורכבת ממספר שכבות של סיבי קולגן (מהווה 90% מעובי הקרנית).
4. ממברנה על שם דסצמט קרום הבסיס של שכבת תאי האנדותל.
5. שכבת אנדותל - השכבה הפנימית של הקרנית, הינה שכבה חד תאית. תאי האנדותל אינם מתחדשים במהלך החיים ומספרם יורד עם הגיל; דהיינו: במקרה של פגיעה בתאי האנדותל מסיבה כלשהי לא תהיה התחדשות שלהם. שכבת תאי האנדותל מהווה מעין משאבה שמסייעת להוציא את הנוזלים החודרים לתוך הקרנית מתוך העין. תאי האנדותל מוציאים את הנוזל מהקרנית אל הלשכה הקדמית של העין - המרווח הנמצא בין הקרנית לקשתית העין (החלק הצבעוני). פעולה זו חשובה, על מנת לשמור על שקיפות הקרנית - ולמנוע מצב של בצקת בקרנית.
מה עלול לגרום לבעיה בקרנית? כיצד הבעיה באה לידי ביטוי?
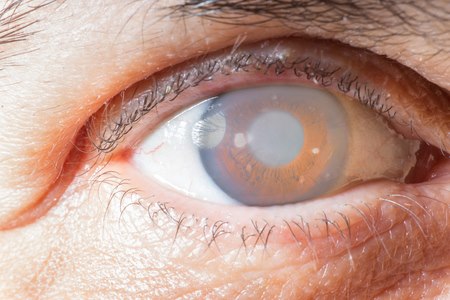
כאשר מבנה הקרנית מתעוות או כאשר שקיפות הקרנית נפגעת, תהיה כאמור הפרעה בתשבורת הראייה - ותחול ירידה בראייה. הירידה עלולה להיות הדרגתית או פתאומית, בהתאם לגורם שפגע בקרנית; ובהתאם לכך, תיקבע דרגת עיוות צורת הקרנית, או דרגת עכירות הקרנית. במקרים חמורים של פגיעה בקרנית, טשטוש הראייה יהיה משמעותי - עד כדי איבוד הראייה בעין הפגועה, מצב אשר יצריך השתלת קרנית בריאה, מתורם שנפטר.
מהם הגורמים העיקריים והמחלות, שעלולים להוביל לפגיעה חמורה בקרנית - שתצריך השתלת קרנית?
מחלת הקרטוקונוס הינה מחלה שכיחה (1 לכל 300-2,000 איש, בקבוצות אוכלוסייה שונות) והיא פוגעת בעיקר בצעירים, בין העשור השני לשלישי לחייהם. זוהי מחלה המתבטאת בעיוות צורת הקרנית. ממבנה כיפתי, היא הופכת דקה יותר - עד שמתקבלת צורה של קונוס. בשלבים מוקדמים המחלה מתבטאת בטשטוש בראייה, שניתן לשפר בעזרת משקפיים; וכאשר הצילינדר מתקדם, ניתן לשפר את הראייה בעזרת עדשות מגע מיוחדות. מחלת הקרטוקונוס יכולה להיות גנטית או אקראית, אבל גם משנית לאלרגיות בעיניים. שפשוף או גרד של העיניים, בעקבות אלרגיות, עלול לגרום להתפתחות של קרטוקונוס. לכן חשוב לפנות לייעוץ של רופא עיניים, לקבלת טיפול מתאים לאלרגיה - ולהימנע מלשפשף אותן. בכל מצב של התקדמות צילינדר במשקפיים או עדשות מגע, כדאי לפנות לייעוץ, על מנת לשלול התפתחות של קרטוקונוס. אבחון קרטוקונוס בשלבים מוקדמים וקבלת טיפול למניעת התקדמות הקרטוקונוס - ימנע בעתיד את הצורך בהשתלת קרנית.
בצקת בקרנית, כתוצאה מפגיעה בשכבת האנדותל, שגורמת לאי ספיקה של תאים אלו. מצב זה יכול להיגרם כתוצאה ממחלה תורשתית או משנית לניתוחים תוך-עיניים (בעיקר ניתוחי קטרקט). אצל אנשים שדוחים טיפול בקטרקט, עד לשלב בו הוא מתקדם מאד (עכירות בעדשת העין מתקדמת מאד, עד כדי עיוורון מלא) - ניתוח הקטרקט יהיה מסובך יותר; ותאי האנדותל יכולים להיפגע משמעותית במהלך הניתוח. מכיוון שתאי האנדותל אינם מתחדשים, לא תהיה התאוששות של שכבת האנדותל - ותיגרם בצקת כרונית בקרנית. מצב כזה יכול לגרום לירידה ניכרת בראייה; וכן לכאבים, עקב היווצרות שלפוחיות בקרנית - שעלולות אף להזדהם.
צלקת משמעותית בקרנית, הגורמת לפגיעה בשקיפותה ולעיוות צורתה: צלקת עלולה להיווצר כתוצאה מזיהומים שונים, כמו וירוסים ממשפחת ההרפס, או אדנו וירוס, חיידקים ופטריות. חשוב לציין שהסיבה הכי שכיחה לזיהומים בקרנית בקרב צעירים הינה הרכבת עדשות מגע, עקב שימוש לא נכון בעדשות: אי הקפדה על הגיינה, חוסר התאמת עדשות למבנה הקרנית (רוכשים עדשות דרך האינטרנט, ללא התאמה של אופטומטריסט מוסמך), שינה או שחייה עם עדשות מגע ועוד. צלקת יכולה להיגרם גם כתוצאה מחבלה ישירה לקרנית.
דחייה או כישלון של שתל קרנית קודם. דחייה של שתל קרנית נגרמת כתוצאה מתקיפה של המערכת החיסונית את הקרנית - אותה היא מזהה כגוף זר. אם הדחייה לא מטופלת, תיגרם ירידה חדה בראייה; ויהיה צורך בהשתלת קרנית חוזרת. חשוב לציין שדחיית שתל, ברוב המקרים, הינה הפיכה - בעזרת טיפול פשוט, עם טיפות של סטרואידים. זאת, במידה שהמטופל מגיע תוך ימים ספורים. לכן, כל שינוי חד בחדות הראייה אצל מושתל קרנית, כאבים, סנוור ודמעת - מחייבים פנייה מידית לרופא עיניים (עדיפות למומחה קרנית).
כוויה כימית, כתוצאה מחשיפה ישירה לחומרים כימיים, כדוגמת חומרי ניקוי וסיד טרי.
מחלות תורשתיות של הקרנית ועוד.
האם קיימים מספר סוגי ניתוחים להשתלת קרנית? מהם?
ניתוח להשתלת קרנית מבוצע בעובי מלא או חלקי, בהתאם לשכבות הקרנית הפגועות.
השתלת קרנית מלאה
ניתוח השתלת קרנית מלאה מבוצע זה יותר מ-100 שנים; במסגרת הניתוח, מסירים את מרבית הקרנית - ומחליפים את כל שכבות הקרנית של החולה, בקרנית בעובי מלא מהתורם. חיבור השתל נעשה בעזרת תפרים אל שארית הקרנית ההיקפית של המטופל.
השתלת קרנית חלקית
במקרה של השתלת קרנית חלקית, מוחלפות רק השכבות הפגועות.
היתרון בהשתלת קרנית חלקית הינו בהקטנת הסיכון לדחיית השתל. קיימות סיבות שונות של דחיית שתל, בהתאם לשכבות הקרנית המושתלות. מאחר שבהשתלת קרנית חלקית, לא מוחלפות כל שכבות הקרנית - אין סיכוי לדחייה בשכבות שלא הוחלפו; ולכן הסיכון לדחייה קטן יותר. יתרון נוסף הינו בכך שלאחר השתלת קרנית חלקית, העין עמידה יותר לטראומה ישירה, בהשוואה לעין שעברה השתלת קרנית מלאה.
בניתוח השתלת קרנית חלקית, מפרידים בין שכבות הקרנית הבריאות לשכבות הפגועות בטכניקות שונות - ולאחר ההפרדה, מסירים את הרקמה החולה; ומשתילים שתל חלקי בריא - במקומה.
מה ההבדל בין השתלת קרנית חלקית קדמית לבין השתלת קרנית חלקית אחורית?
א. השתלת קרנית למלרית קדמית מבוצעת כאשר הקרנית הקדמית חולה או פגועה; ואילו שכבת תאי האנדותל והדסצמט - בריאות. במקרה זה, מסירים את שכבת הסטרומה ותאי האפיתל המצפים את הקרנית - ובמקומם משתילים את השכבות החסרות. בהשתלה מסוג זה, חיבור השתל נעשה בעזרת תפרים, בדומה לניתוח השתלת קרנית מלאה. לדוגמא, השתלת קרנית חיצונית מבוצעת במקרים של קרטוקונוס או צלקות מסיבות שונות - בחלק הקדמי של הקרנית.
ב. השתלת קרנית למלרית אחורית היא השתלת קרנית חלקית, של השכבה הפנימית של הקרנית. כאשר יש פגיעה רק בשכבת תאי האנדותל הפנימית, נפגעת יכולת התאים לשאוב את הנוזלים מתוך הקרנית, הקרנית מאבדת את שקיפותה ונוצרת בצקת. במקרים אלה, אנו מסירים את שכבת האנדותל, יחד עם שכבת הדסצמט - ומחליפים במקטע המתאים, מקרנית בריאה. בהשתלה פנימית, חיבור שתל הקרנית של התורם נעשה בעזרת בועת אוויר - ואין צורך בתפרים. לכן, שיקום הראייה של החולה מהיר יותר.
מה ההבדל בין חיתוך לייזר, לבין חיתוך בסכין?
בשיטה הכירורגית המקובלת - חיתוך קרנית החולה וחיתוך קרנית התורם מבוצע בעזרת סכינים מיוחדים; והיא הנפוצה יותר. בשיטה השנייה, ניתן לבצע את חיתוך הקרנית של התורם (וגם של המטופל) באמצעות לייזר.
כיצד יש להתכונן לניתוח השתלת קרנית?
מכיוון שהניתוח תלוי בזמינות של קרנית מאדם שמת, המועד לניתוח השתלת קרנית לא תמיד ידוע מראש. אם הניתוח אמור להתבצע בבית חולים ציבורי, יוזמן המנותח בהתראה קצרה - יום-יומיים לפני הניתוח. לניתוח יש להגיע בצום של 8 שעות ואין לאפר את העיניים.
מה צפוי לאחר הניתוח, מבחינת החלמה ושיקום?
יום למחרת הניתוח, מסירים את התחבושת מהעין. בימים הראשונים צפויים כאבים - ולכן יש להצטייד במשככי כאבים. תהליך השיקום מניתוח השתלת קרנית תלוי בסוג השתלת הקרנית שבוצע - ויכול להימשך חודשים, עד להתייצבות הראייה.
כאשר השתלת הקרנית כוללת תפירה של השתל (השתלה מלאה או למלרית קדמית), חדות הראייה יכולה להיות נמוכה ללא תיקון - והמטופל יזדקק למשקפי ראייה או לעדשות מגע, לתיקון הצילינדר השארי.
במהלך תקופת ההחלמה, המטופל יקבל טיפול למניעת דחיית השתל, באמצעות טיפות עיניים - על בסיס סטרואידים; ולעיתים נדירות מאוד, המטופל יזדקק בנוסף גם לסטרואידים בכדורים ו/או באמצעות הזרקות לעין. הטיפול בסטרואידים יופחת בהדרגה, על פי הנחיית הרופא המנתח. כמו כן, בתקופה הראשונה, יינתן טיפול אנטיביוטי למניעת זיהום. בנוסף, המושתל יידרש להגיע לפגישות מעקב אצל מומחה במחלות קרנית, במהלכן - במידת הצורך - יוסרו התפרים בהדרגה, עד להתייצבות הראייה.
מה באשר לסיכונים בניתוח השתלת קרנית?
כמו בכל ניתוח תוך-עיני, קיים סיכון לזיהום בשתל או בתפרים, אשר לרב יטופל באמצעות טיפות אנטיביוטיקה.
במקרה של תחושת גוף זר, ייתכן שמדובר בתפר שנפתח - ולכן יש להגיע בדחיפות לבדיקה ולהסירו ולקבל טיפול, על מנת למנוע סיבוכים כולל דחיית שתל.
סיכון לדחיית השתל - הסיכוי לדחייה תלוי במחלה שהובילה להשתלת הקרנית, כפי שהובהר לעיל; ותלוי גם בערנות המטופל, במקרה שיש תסמינים מחשידים לאחר הניתוח.
עלייה של הלחץ התוך-עיני, כתוצאת משינוי בזווית מרווח הניקוז - בין הקרנית לקשתית, בלשכה הקדמית של העין, או כתוצאה משימוש מוגבר בסטרואידים. אם הלחץ מוגבר, יינתנו טיפות להורדת הלחץ, על מנת למנוע התפתחות גלאוקומה. לכן, חשוב מעקב סדיר של רופא עיניים.
התפתחות קטרקט (עכירות בעדשת העין) כתוצאה מהשימוש המוגבר בסטרואידים, או כתוצאה מפגיעה בעדשה במהלך הניתוח.
סכנה מחבלה ישירה לעין, כאמור לעיל, לאחר השתלת קרנית מלאה - העין פגיעה יותר במקרה של חבלה.
ד"ר פני שגב היא מומחית ברפואת עיניים, מבצעת ניתוחי קטרקט, השתלות קרנית ופטריגיום; מנהלת שירות קרנית ומנהלת מרפאות החוץ של מחלקת העיניים, בבית החולים "מאיר" בכפר סבא.
סייעה בהכנת הכתבה: שירלי שני, כתבת zap doctors.
