מחלת פרקינסון - תמונת מצב בישראל
כ-31 אלף חולי פרקינסון חיים בישראל. על תסמיני מחלת פרקינסון, המחקר, הטיפולים לחולים ועל אוזלת היד בפריפריה, שם נאלצים להמתין חודשים לטיפול אצל מומחה לפרקינסון
מחלת פרקינסון היא מחלה נוירולוגית פרוגרסיבית איטית יחסית שמערבת תסמינים ממערכות שונות. בתחילתה היא נודעה כתסמונת מוטורית ותוארה כ"שיתוק רועד" על ידי רופא וחוקר אנגלי בשם ד"ר ג'יימס פרקינסון בשנת 1817, אולם כיום אנחנו מבינים שאין שיתוק כלל אלא איטיות וגם רעד לא חייב להיות.
שכיחותה של מחלת הפרקינסון עולה עם הגיל, ולאחר גיל 65 היא מאובחנת אצל 1% מהאוכלוסיה אולם יכולה להופיע במיעוט המקרים גם בגילאים צעירים יותר. על פי דו"ח שנכתב לאחרונה למשרד הבריאות, מעריכים שיש בישראל כ-31,000 חולי פרקינסון, שיעור גבוה יחסית לעולם, ועם הזדקנות האוכלוסיה השיעור עולה.
בשנים האחרונות קיימת פריחה בתחום המחקר להבנת התפתחות מחלת הפרקינסון ומחלות ניווניות נוספות של המוח. התאוריה הרווחת כרגע כי המחלה נגרמת על ידי שילוב של גורמים סביבתיים ותורשתיים. מחלת פרקינסון מתפתחת מאובדן תאי עצב האחראים על ייצור דופמין, שהינו מוליך המשמש להעברת מסרים עצביים בין גרעיני הבסיס (אזור במוח שאחראי על איכות התנועה) לבין השרירים. המחלה מאופיינת בשילוב של הפרעות מוטוריות והפרעות שאינן מוטוריות המשפיעות על איכות חייו של המטופל. כיום חושבים שפרט לגרעיני הבסיס מתווספת מעורבות של אזורים נוספים במוח המושפעים על ידי מוליכים עצביים נוספים, כגון סרוטונין ואצטיל כולין .
מה הם התסמינים של מחלת פרקינסון?
תסמינים מוטוריים הכוללים מיעוט הבעות פנים, קול חלש, קשיי בליעה, איטיות בתנועה, נוקשות שרירים, רעד במנוחה, הפרעה בהליכה ושיווי משקל, שינויים בכתב יד ותנועות בלתי רצוניות (דיסקינזיות).
תסמינים לא מוטוריים כוללים חוש ריח ירוד, הפרעות במערכת העיכול (כגון עצירות), מצב רוח ירוד וחרדה, אובדן מוטיבציה, שינויים קוגניטיביים, נפילות לחץ דם בשינוי תנוחה, הפרעות במתן שתן, הפרעות בתפקוד המיני, הזעת יתר, סבוראה בעור ועוד. כמו כן, אופי המחלה משתנה בין מטופל למטופל ולא בהכרח כל תסמיני המחלה ובאותה דרגה יופיעו אצל כל החולים. מחקרים אחרונים מראים כי חוסן נפשי וגישה חיובית משפיעים לטובה על מהלך המחלה.
כיצד מאבחנים מחלת פרקינסון?
האבחנה היא ברובה קלינית ומתבססת על דיווח תסמיני של המטופל בשילוב עם בדיקה נוירולוגית המצביעה על איטיות, נוקשות, הליכה, רעד בדפוס אופייני ועוד. כמו כן, קיימות היום בדיקות עזר, רובן הדמייתיות, המסייעות באבחון ובהבדלת פרקינסון ממצבים רפואיים אחרים כגון רעד ראשוני. בנוסף, יש חשיבות לתגובה לטיפול מבוסס דופמין בקביעת האבחנה.
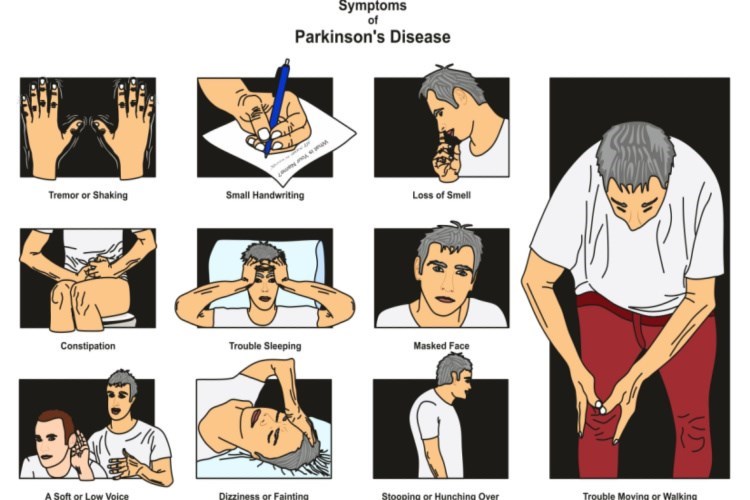
תסמיני מחלת פרקינסון. צילום: שאטרסטוק
אילו טיפולים קיימים למחלת פרקינסון?
על אף שעדיין אין לנו ריפוי לפרקינסון, במשך השנים שעברו מאז גילויה ישנן התפתחויות רבות בנוגע לאבחון המחלה והטיפול בה. הטיפול התרופתי במחלת הפרקינסון מתייחס למגוון בעיות המטופל - מוטוריות ושאינן מוטוריות - ויש להתאים אותו לכל מטופל באופן אישי. יש לציין, כי מחלת פרקינסון היא מחלה ניוונית מוחית יחידה, שקיימת עבורה תרופה אשר יכולה להחליף את המוליך שרמתו במוח יורדת.
הטיפול בתסמינים המוטוריים כולל ברובו תכשירים על בסיס דופמין, המבסס מחדש, לפחות בשנים הראשונות, ניידות ותפקוד יחסית תקינים. עם זאת, עם התקדמות המחלה, היכולת של תאי דופמין הנותרים לייצר דופמין פוחתת, והניידות הולכת ונהיית תלויה בצריכת התרופות באופן חיצוני.
לאורך שנות המחלה ועם הטיפול בתכשירים (בעיקר מכילי החומר הפעיל לבודופה שהוא התכשיר היעיל ביותר לטיפול בתסמינים המוטוריים), מתפתחות שתי תופעות: מחד נוצר קיצור של אפקט הלבודופה, כלומר משך ההשפעה של מנת טיפול יחידה הולך ומתקצר והדבר מצריך עלייה במינון לבודופה בכל מנה בודדת ו/או עלייה בתדירות נטילת כדורי לבודופה ליום (תנודתיות מוטורית). מאידך, כפועל יוצא מהגדלת מינון לבודופה למנה בודדת ו/או מינון כולל ליממה, מופיעות תופעות לוואי של תנועות בלתי רצוניות הנקראות "דיסקינזיה".
מה הן דיסקינזיות במחלת פרקינסון?
דיסקינזיות - תנועות בלתי רצוניות - יכולות להיות קלות מאוד עד כדי כך שהמטופל לא יהיה ער לקיומן, אך לעתים הן יכולות להשפיע רבות על התפקוד. בעבר היה נהוג לנסות ולהשהות את מתן הלבודופה למספר שנים כדי להימנע מתופעות הלוואי הנ"ל ולהתחיל טיפול תסמיני בתכשירים "חלשים" יותר, אולם מחקרים שעקבו אחרי מטופלים לאורך זמן הצביעו על כך שדווקא מתן לבודופה בשלב מוקדם יותר במהלך המחלה מאריך את זמן ה"הנאה" מהתרופה ללא התפתחות תנודתיות ודיסקינזיה בהשוואה למטופלים שהחלו את הטיפול בשלב מאוחר יותר ושאצלם משך הזמן לתנודתיות ודיסקינזיה היה קצר יותר באופן משמעותי. החוקרים הסבירו את הממצאים בעובדה שמוח עם מחלה "צעירה" יותר מגלה פחות רגישות יתר לתכשירי לבודופה ולכן יסבול אותם בצורה טובה יותר לעומת מח עם פרקינסון "ותיק".
על מנת להתגבר על התנודתיות המוטורית והדיסקינזיה פותחו בשנים האחרונות מספר טכנולוגיות שעיקרן טיפול דופמינארגי מתמשך, כגון: טיפולי משאבות המזליפות באופן תת עורי אפומורפין או באופו ישיר לבודופה למעי, או באמצעות גרייה מוחית עמוקה (DBS). לתסמינים מסוימים כגון רעד או דיסקינזיה, ניתן במקרים מסוימים לבצע טיפול באמצעות גלי US שאינו פולשני.
כמו כן, ישנו ריבוי של מחקרים הקליניים הבודקים אפשריות נוספות של טיפול בדופא בדרכים חלופיות, למשל באמצעות משאף או תרופות אחרות - כדורים חכמים בשחרור מושהה (חלקם כבר קיימים בחו"ל). בנוסף, קיים מחקר בשלבים מוקדמים יחסית לחיסון טיפולי נגד פרקינסון שישפיע לא רק על התסמינים עצמם אלא על מהלך המחלה.
מהו הטיפול בתסמינים לא מוטוריים של פרקינסון?
רוב הסימנים מחייבים התייחסות וניתנים לטיפול תרופתי ולא תרופתי, ובכלל זה: פעילות גופנית סדירה, שמירה על מצב רוח טוב, שינה טובה ופעילות אקטיבית בשעות הפנאי. גישה כוללנית לטיפול על ידי צוות רב תחומי, עם התייחסות לכל ההיבטים של המחלה ולסביבת המטופל (פיזיותרפיה, עבודה סוציאלית, קלינאות תקשורת, ריפוי בעיסוק, נוירופסיכולוגיה וכו'), היא הגישה המקובלת אשר מביאה לשיפור משמעותי באיכות חייו של המטופל ובמהלך מחלת הפרקינסון.
בתחום המחקרי, בשנים האחרונות חקר מחלת הפרקינסון נמצא כאמור בשגשוג בארץ ובעולם, כאשר חשיבות רבה ניתנת לחקר הפן התורשתי של המחלה, אשר יכול לשפוך אור על מנגנוני המחלה ולספק רעיונות לפיתוח תרופות אחרות וחדשות להאטת קצב התקדמות המחלה ולמניעתה.
בישראל יש אחוז גבוה יחסית לעולם של פרקינסון גנטי במיוחד לשני גנים שמגבירים סיכון סטטיסטי לפרקינסון - LRRK2 וGBA - ומספר מרכזים אקדמיים בארץ חוקרים במרץ את הנושא באמצעות מעקב אחרי מטופלי פרקינסון הנושאים את השינויים הגנטיים הללו וקרובי משפחתם. זאת, בין השאר, על מנת להבין את ההשפעה של השינוי הגנטי על היווצרות או התקדמות המחלה. בנוסף, נבדקים מנגנונים אחרים של המחלה כגון רעלים סביבתיים, תזונה ועוד.
מדוע התושבים בפריפריה סובלים יותר?
לפי דו"ח עדכני של משרד הבריאות, ישנה ירידה במספר המומחים לנוירולוגיה בישראל ככלל ובתת ההתמחות של פרקינסון והפרעות תנועה בפרט, ובייחוד בפריפריה לעומת המרכז. כמו כן, יש חסר של מרפאות תחומיות, כולל הפרעות תנועה, בבתי חולים בפריפריה, כך שאינם יכולים לתת מענה מספק לצרכים רפואיים של תושבי פריפריה שנאלצים לנדוד לבתי חולים במרכז. זמן ההמתנה לביקור אצל נוירולוג מומחה הפרעות תנועה יכול להיות להגיע לתשעה חודשים ויותר. הבעיה מחמירה כאשר מדובר במטופלים עם קשיי ניידות והליכה, בהינתן תחבורה ציבורית שאינה אופטימלית.
לסיכום, פרקינסון היא מחלה כרונית ומתקדמת. המטופלים זקוקים לטיפול רב תחומי הכולל סיעוד, פיזיותרפיה, ריפוי בעיסוק, ריפוי בדיבור ובליעה, בריאות הנפש, עו"ס, תזונאית. גם השירותים הללו חסרים ובייחוד בפריפריה. עמותת הפרקינסון בישראל ושותפיה (מטפלים ומטופלים) שמו להם למטרה לקדם ולהרחיב את השירותים הניתנים לאוכלוסיית הפרקינסון בישראל.
הכותבת היא ד"ר אחינועם סחר, נוירולוגית, מומחית להפרעות בתנועה, המרכז רפואי איכילוב, תל אביב
